Σήμερα, 20 Οκτωβρίου είναι η Παγκόσμια Ημερά κατά της Οστεοπόρωσης. Είναι ένα από τα προβλήματα που αντιμετωπίζει η σύγχρονη ιατρική και αποτελεί νόσο χαρακτηριζόμενη από προοδευτική απώλεια της οστικής μάζας του σκελετού, που έχει σαν συνέπεια την ελάττωση της μηχανικής αντοχής των οστών. Αποτέλεσμα αυτού είναι τα οστά να γίνονται λιγότερο ανθεκτικά και συνεπώς πιο εύθραυστα. Έτσι, άτομα που πάσχουν από οστεοπόρωση κινδυνεύουν σε μεγάλο βαθμό να πάθουν κάποιο κάταγμα το οποίο πολλές φορές, ανάλογα με το βαθμό της νόσου, προκαλείται χωρίς να ασκηθεί αξιόλογη δύναμη.
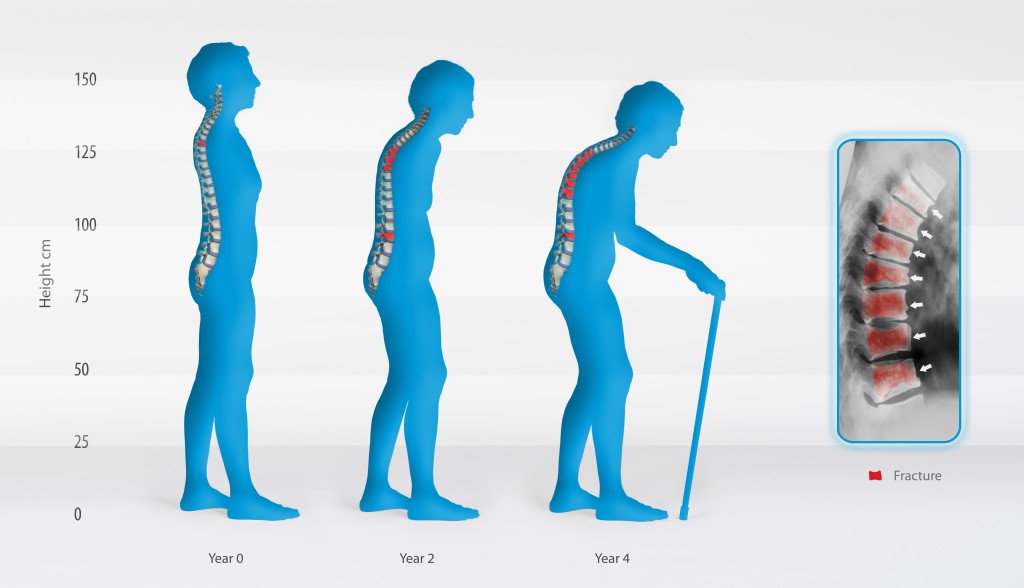
Είναι φανερό πως η ελάττωση της οστικής μάζας δεν προκαλεί μόνο την αύξηση πιθανότητας καταγμάτων, αλλά και μια σωρεία άλλων προβλημάτων όπως π.χ. πόνο, παραμόρφωση σκελετού, απώλεια κινητικότητας κλπ. Κατανοούμε λοιπόν, πως η οστεοπόρωση είναι ένα ιατρικό πρόβλημα το οποίο έχει σημαντικό αντίκτυπο στη σύγχρονη κοινωνία. Έτσι πρέπει να αντιμετωπισθεί όχι μόνο σαν ιατρικό πρόβλημα, αλλά και σαν κοινωνικοοικονομικό. Το πρόβλημα συνίσταται στην περίθαλψη των οστεοπορωτικών ασθενών με κατάγματα και αφορά τόσο το κράτος, όσο και την οικογένεια. Στις Η.Π.Α. μόνο, υπολογίζεται ότι δαπανώνται 20 δις δολάρια για τα κατάγματα αυτής της μορφής, ο αριθμός των οποίων ανέρχεται σε 1.500.000 περίπου τον χρόνο.
Εξετάσεις
Είναι λογική λοιπόν η ανησυχία της επιστήμης για σωστή και έγκαιρη διάγνωση της οστεοπόρωσης. Τα τελευταία χρόνια έγιναν μεγάλες πρόοδοι στην ανάπτυξη, καθώς και τη βελτίωση παλιότερων μεθόδων για την εκτίμηση της οστικής μάζας. Μερικές μέθοδοι που χρησιμοποιήθηκαν και χρησιμοποιούνται ακόμα για την εκτίμηση της οστικής μάζας είναι:
1. βιοχημικές εξετάσεις, οι οποίες όμως δεν μπορούν να αποδείξουν μόνες την ύπαρξη της νόσου,
2. η αξονική τομογραφία, που δίνει αρκετά ακριβείς μετρήσεις οστικής μάζας με το μειονέκτημα της μεγάλης δόσης ακτινοβολίας του ασθενούς και το μεγάλο οικονομικό κόστος της εξέτασης,
3. η περιφερειακή αξονική τομογραφία (P.Q.C.T ), η οποία παρόλο που είναι η μόνη μέθοδος που μπορεί να μετρήσει την οστική πυκνότητα σε τρισδιάστατα χώρο εξετάζει μόνο την περιοχή του αντιβραχίου,
4. η υπερηχοτομογραφία, η οποία χρησιμοποιείται στον περιφερικό σκελετό, έχει φτωχή επαναληψιμότητα
Λύσεις στα προβλήματα των παραπάνω διαγνωστικών εξετάσεων έδωσαν στο παρελθόν οι μετρήσεις οστικής πυκνότητας που γινόταν με την μέθοδο της απορρόφησης φωτονίων διπλής ενέργειας CDPA. Το μεγάλο οικονομικό κόστος και η υψηλή δόση ακτινοβολίας τόσο για τον ασθενή όσο και για το προσωπικό του εργαστηρίου ώθησαν τους ερευνητές στην αντικατάσταση της ραδιενεργούς πηγής με λυχνία παραγωγής ακτινών Χ. Έτσι λοιπόν, διάφοροι ερευνητές χρησιμοποίησαν διάφορες τεχνικές για να μετατρέψουν μια δέσμη ακτινών Χ σε δέσμη 2 ενεργειών. Η μέθοδος αυτή ονομάζεται DEXA. Η μέθοδος DEXA σήμερα είναι μια από τις πιο διαδεδομένες εξετάσεις για την μελέτη της οστικής πυκνότητας. Ο λόγος είναι ότι τα πλεονεκτήματα που προσφέρει λύνουν σε μεγάλο βαθμό τα προβλήματα των άλλων μεθόδων και τεχνικών. Με την εξέταση αυτή, ο ασθενής εκτίθεται σε μικρή δόση ακτινοβολίας, εξετάζεται παραπάνω από μία ανατομική περιοχή, έχει σχετικά χαμηλό κόστος εξέτασης, μεγάλη ταχύτητα εκτέλεσης της εξέτασης (3 – 5 min.) και δίνει σχετικά ακριβείς μετρήσεις.
Αξιόπιστη διάγνωση
Μια εξέταση για να θεωρηθεί αξιόπιστη, θα πρέπει να την διακρίνουν κάποια χαρακτηριστικά. Τα σημαντικότερα από αυτά είναι η επαναληψιμότητα της εξέτασης και η ακρίβειά της. Η επαναληψιμότητα δηλώνει το κατά πόσο το μηχάνημα δίνει την ίδια τιμή μέτρησης όταν επαναλαμβάνει την ίδια εξέταση, στις ίδιες συνθήκες. Η ακρίβεια είναι ο βαθμός στον οποίο μια τιμή μέτρησης προσεγγίζει την πραγματικότητα. Για να είναι όμως αξιόπιστη η διάγνωση θα πρέπει να εξετάζονται 2 ανατομικές περιοχές εφόσον βέβαια αυτό είναι εφικτό. Αυτό γιατί η διαγνωστική σημασία περιπλέκεται από το γεγονός, ότι διαφορετικές ανατομικές περιοχές παρουσιάζουν διαφορετικές αναλογίες μεταξύ συμπαγούς και σπογκώδους οστίτη ιστού, όπου διαφέρουν και στο βαθμό απώλειάς τους. Όταν τίθεται θέμα επιλογής, ο κλινικός ιατρός, λαμβάνοντας υπόψιν το ιστορικό του ασθενούς, καθώς και τα φυσικά χαρακτηριστικά του, επιλέγει την ανατομική περιοχή που θα εξετασθεί. Όταν για παράδειγμα, ο ασθενής παρουσιάζει έντονες εκφυλιστικές αλλοιώσεις στην οσφυϊκή μοίρα, σκολίωση, κάταγμα κάποιου οσφυϊκού σπονδύλου ή έντονη αποτιτάνωση της κοιλιακής αορτής, επιλέγεται η περιοχή του ισχίου. Είναι απαραίτητο λοιπόν, πριν από την πρώτη μέτρηση της οστικής πυκνότητος που κάνει ο ασθενής, να προηγείται μια απλή ακτινογραφία στην περιοχή που πρόκειται να εξετασθεί, για να δούμε κατά πόσο το ανατομικό θέμα που θέλουμε ενδείκνυται για την εξέταση.
Προβλήματα διάγνωσης
Ένα πρόβλημα που προκύπτει κάποιες φορές, είναι όταν ο κλινικός ιατρός ζητά να εξετασθεί μια ανατομική περιοχή που κατά την πορεία της εξέτασης παρουσιάζει χαρακτηριστικά αντένδειξης για την μέτρηση της οστικής πυκνότητας. Τι γίνεται σ’ αυτήν την περίπτωση; Το πιο σωστό είναι να προσπαθήσει ο ακτινολόγος να έρθει σε επικοινωνία με τον κλινικό ιατρό και να του τονίσει τα προβλήματα της εξέτασης. Εάν αυτό δεν είναι εφικτό, τότε συμπληρώνει την εξέταση του κλινικού ιατρού με μια δεύτερη σε κάποια άλλη ανατομική περιοχή. Έτσι η διαφορά στις τιμές, που έχουν οι δύο εξετάσεις, θα δώσει σημαντικές πληροφορίες στον κλινικό ιατρό.
Είναι σαφές πως η λάθος διάγνωση έχει δυσάρεστα αποτελέσματα για τον ασθενή. Τα λάθη αυτά αφορούν τόσο την τοποθέτηση του ασθενούς, όσο και τη λήψη του ιστορικού, την επεξεργασία της εικόνας και την επαναληψιμότητα της εξέτασης. Άλλο ένα λάθος, που μπορεί να οδηγήσει σε ψευδή αποτελέσματα, είναι η λανθασμένη σημείωση της ηλικίας του ασθενούς κατά την λήψη του ιστορικού, αυτό γιατί οι τιμές αναφοράς για το κάθε μηχάνημα DEXA είναι συνάρτηση και της ηλικίας. Το ίδιο θα συμβεί αν δε προσδιορίσουμε σωστά και το φύλο του ασθενούς. Γι’ αυτό, θα πρέπει να προσεχθεί ιδιαίτερα η τοποθέτηση του ασθενούς, ώστε να υπάρχει πάντα σωστή απεικόνιση του εξεταζόμενου θέματος. Έτσι κατά τον επανέλεγχο των ασθενών οι συγκρίσεις των μετρήσεων θα είναι αξιόπιστες. Καλό είναι πάντως να υπάρχει πάντα επικοινωνία ανάμεσα στον ακτινολόγο και τον κλινικό ιατρό για να δίδονται οι κατάλληλες εξηγήσεις και τα απαραίτητα στοιχεία.
Φαρμακευτική αγωγή
Τα διφωσφονικά είναι τα κυριότερα φάρμακα για τη θεραπεία της οστεοπόρωσης. Αποτελούν θεραπεία πρώτης γραμμής για τη διαγνωσμένη οστεοπόρωση, σε γυναίκες. Τα πιο συχνά συνταγογραφούμενα είναι το Fosamax (sodium alendronate, 10 mg/ μέρα ή 70 mg/ 1 φορά την εβδομάδα), το Actonel (ridedronate, 5 mg/ μέρα ή 35 mg/ 1 φορά την εβδομάδα) και το Boniva (ibandronate, 1 φορά/ μήνα). Επειδή απορροφούνται σχετικά δύσκολα, τα από του στόματος διφωσφονικά να λαμβάνονται με άδειο στομάχι, χωρίς να ακολουθεί φαγητό ή ποτό για τα επόμενα 30 λεπτά.
Πρόσφατα, το Forteo (teriparatide, ανασυνδυασμένη παραθορμόνη) φάνηκε να είναι αποτελεσματικό στη θεραπεία της οστεοπόρωσης. Δρα ενεργοποιώντας τους οστεοβλάστες, που παράγουν οστίτη ιστό. Χρησιμοποιείται όταν τα διφωσφονικά αποδειχθούν αναποτελεσματικά ή αντενδείκνυνται. Δεν πρέπει όμως να χορηγείται σε ασθενείς που έχουν υποστεί ακτινοθεραπεία, μικρής ηλικίας ή με νόσο Paget.
Το strondium ranelate (2 gr/ μέρα, από του στόματος) φαίνεται ότι διεγείρει τον πολλαπλασιασμό των οστεοβλαστών, αναστέλλοντας τον αντίστοιχο των οστεοκλαστών. Δεν προκαλεί προβλήματα στο ανώτερο πεπτικό σύστημα, σε αντίθεση με τα διφωσφονικά.
Η αναπλήρωση οιστρογόνων σε μετεμμηνοπαυσιακές γυναίκες θεωρείται καλή θεραπεία για την πρόληψη της οστεοπόρωσης, αλλά συνοδεύεται από πλήθος παρενεργειών. Οι επιλεκτικοί ρυθμιστές οιστρογονικών υποδοχέων (SERMs, Selective estrogen receptor modulator), όπως το Evista (raloxifene), δρούν στο οστό καθυστερώντας την αποδόμησή του από τους οστεοκλάστες. Γεγονός που επιβεβαιώνεται και από κλινικές μελέτες.
Το συμπλήρωμα ασβεστίου αρκεί;
Πολλοί βασίζονται μόνο σε έξτρα ποσότητες ασβεστίου και βιταμίνης D, όταν προσπαθούν να θεραπεύσουν ή/ και να προλάβουν την οστεοπενία (πρώιμο στάδιο απώλειας οστίτη ιστού) ή την οστεοπόρωση. Όταν αποδειχθεί όμως ανεπιτυχής αυτή η στρατηγική, στρέφονται σε γενικές γραμμές στα φάρμακα (π.χ. διφωσφονικά), που έχουν σχεδιαστεί ειδικά για να σταματούν την πρόοδο της νόσου. Οι μακροπρόθεσμες επιπτώσεις αυτών των θεραπειών είναι ακόμα ασαφείς, από τη στιγμή που η αυξημένη οστική μάζα δεν συνεπάγεται και αυξημένη οστική αντοχή. Αντίθετα, επειδή ακριβώς η οστεοπόρωση αποτελεί νόσο που αφορά τον τρόπο ζωής μας, πρέπει πάνω από όλα να εξεταστούν οι παράγοντες εκείνοι που διαιωνίζουν την απώλεια του οστού. Η καθιστική ζωή, η κακή διατροφή (κυρίως η υπερκατανάλωση αλατιού, ζωικής πρωτεΐνης και αλκοόλ), η ανεπαρκής ή ελάχιστη πρόσληψη γαλακτοκομικών προϊόντων (ασβεστίου, φωσφόρου και βιταμίνης D κυρίως) και η ανεπαρκής έκθεση του δέρματος στον ήλιο (ώστε να παράγει το σώμα μας προβιταμίνη D) είναι κάποιοι από τους παράγοντες που συντελούν στην εμφάνιση ή την επιδείνωση οστεοπενίας/ οστεοπόρωσης. Γίνεται δηλαδή αντιληπτό, ότι ένα συμπλήρωμα ασβεστίου – βιταμίνης D δεν μπορεί να διορθώσει καθένα από τα προβλήματα αυτά. Είναι επιτακτική ανάγκη να λαμβάνεται ένα ακριβές και αναλυτικό ιστορικό, ώστε να εντοπίζονται τα όποια προβλήματα αλλά και να οριοθετείται η παρέμβαση που χρειάζεται ο κάθε ασθενής.
Αντίσταση
Χωρίς όμως την υιοθέτηση ασκήσεων αντίστασης, καμιά στρατηγική για τη θεραπεία ή την πρόληψη της οστεοπόρωσης μπορεί να είναι ολοκληρωμένη. Το τρέξιμο, το ανέβασμα σκάλας, η άρση βαρών (ήπιας έντασης) και σε κάποιο βαθμό το βάδισμα, βοηθούν αρκετά στη διατήρηση της οστικής πυκνότητας, σε αντίθεση με το κολύμπι, που είναι λιγότερο ευεργετικό για την οστεοπόρωση. Στα πλεονεκτήματα της άσκησης συμπεριλαμβάνεται βελτίωση στην ισορροπία και στο βάδισμα, αλλά και σημαντική μείωση του κινδύνου των πτώσεων.
Γερμανός Ιερονυμάκης 1, Γιώργος Μίλεσης MSc 2
1 Τεχνολόγος ακτινολόγος,
2 Κλινικός Διαιτολόγος, MSc Εφαρμοσμένης Κλινικής Διατροφής

